Les cancers de la peau sont les cancers les plus fréquemment diagnostiqués dans le monde, avec plus de 1,5 million de nouveaux cas estimés en 2020. Le mélanome cutané (1,6 % des cancers diagnostiqués) en est la forme la plus agressive. S’il ne compte que pour environ 1 cancer de la peau sur 5, il est responsable de plus de 70 % des décès par cancer cutané.
En 2020, environ 325 000 nouveaux cas de mélanome ont été diagnostiqués dans le monde et 57 000 personnes en sont décédées – 15 513 nouveaux cas et 1 975 décès en France. Une étude récente du Centre international de recherche sur le Cancer (CIRC) et de ses partenaires prévoit que le nombre de nouveaux cas par an va augmenter de plus de 50 % entre 2020 et 2040.
Le rôle du soleil est central dans l’apparition de cette maladie. L’incidence du mélanome cutané a par exemple augmenté de façon spectaculaire dans les populations blanches exposées aux rayonnements ultraviolets (UV) naturels au cours des dernières décennies : les taux les plus élevés ont été observés en Australie et en Nouvelle-Zélande, des contrées ensoleillées avec des populations à peau claire.
L’âge moyen au moment du diagnostic est d’environ 60 ans pour les deux sexes. Dans la plupart des régions du monde, le mélanome survient plus fréquemment chez les hommes (plutôt sur le torse) que chez les femmes (davantage sur les jambes). Mais il peut se développer sur tout le corps, jusque sur les zones génitales, sous les ongles ou sur les muqueuses.
Les cellules à l’origine du mélanome
Le mélanome est un cancer issu des « mélanocytes », cellules qui se trouvent dans la peau, les yeux, les méninges, le cœur et l’oreille (la cochlée).
Si le rôle et la fonction des mélanocytes sont bien établis dans la peau, il reste moins étudié dans les autres organes. Ces cellules sont principalement connues pour leur synthèse de mélanines, des pigments naturels de couleur marron noir (eumélanines) ou jaune orangé (phéomélanines). Les différentes couleurs de peau, de cheveux et d’yeux résultent de leur mélange en proportion variable – l’eumélanine étant significativement plus présente dans les peaux et yeux brun foncé que dans les clairs (noisette, vert, jaune-brun et bleu).
Notre pigmentation de base est génétiquement définie. Elle peut toutefois augmenter suite à notre exposition au soleil. C’est le phénomène du bronzage.
Outre cet aspect cosmétique, les mélanines jouent surtout un rôle d’écran. Elles absorbent en effet la plus grande partie des rayonnements UV du soleil, protégeant ainsi nos tissus des dommages qu’ils peuvent entraîner (mutation de l’ADN des cellules, etc.). Plus les mélanines sont foncées, plus la protection apportée est grande.
La cancérisation résulte de l’altération de certains gènes des mélanocytes. Les cellules touchées par ces mutations vont voir leur comportement modifié et présenter des capacités de multiplication et de survie exacerbées… Avec pour conséquence la formation de tumeurs.
Facteurs de risques et prédisposition génétique au mélanome
L’origine du mélanome cutané est complexe et hétérogène car elle implique des facteurs de risques environnementaux (comme le soleil), phénotypiques (comme la couleur de la peau) et génétiques (comme des mutations).
Les principaux facteurs de risque sont :
- Les antécédents personnels et familiaux de mélanome.
- La présence sur notre peau d’un grand nombre de grains de beauté (plus de 50).
- La pigmentation cutanée de base. La peau claire (cheveux blonds/roux…) bronze mal et est plus sujette aux coups de soleil.
- Les réactions de la peau aux rayons UV solaires et artificiels (cabines de bronzage).
Le mélanome cutané est héréditaire dans environ 10 % des cas – une anomalie génétique augmentant le risque de développer un cancer présente chez les parents sera transmise à la nouvelle génération. Les personnes concernées bénéficieront de mesures de surveillance spécifique et régulière.
Il existe aussi des anomalies acquises. Comme indiqué précédemment, les rayonnements UV solaires peuvent induire des mutations dans certains mélanocytes, qui voient leur fonctionnement déréglé et vont, en se multipliant sans limites, former un mélanome. Les études de séquençage génétique à haut débit ont permis de montrer que les mélanomes sont les tumeurs avec le nombre de mutations le plus élevé, et que ces mutations ont une « signature UV ».
Quel diagnostic ?
Dans la plupart des cas, les mélanomes surviennent sur une peau saine – c’est-à-dire sans tache ni lésion. Dans une moindre mesure, ils peuvent se développer à partir de lésions préexistantes telles que des grains de beauté.
Grâce aux campagnes de prévention et aux mesures d’autosurveillance préconisées par les dermatologues, le mélanome cutané est aujourd’hui dépisté de plus en plus tôt.
On peut le repérer grâce à la règle ABCDE appliquée aux grains de beauté (nævus) ou aux taches pigmentaires (lésions mélanocytaires) :
- la surface peut changer pour devenir asymétrique (A),
- avec des bords irréguliers (B),
- la couleur perd son uniformité (C),
- la lésion à un diamètre supérieur à 6 mm (D),
- et évolue (E).
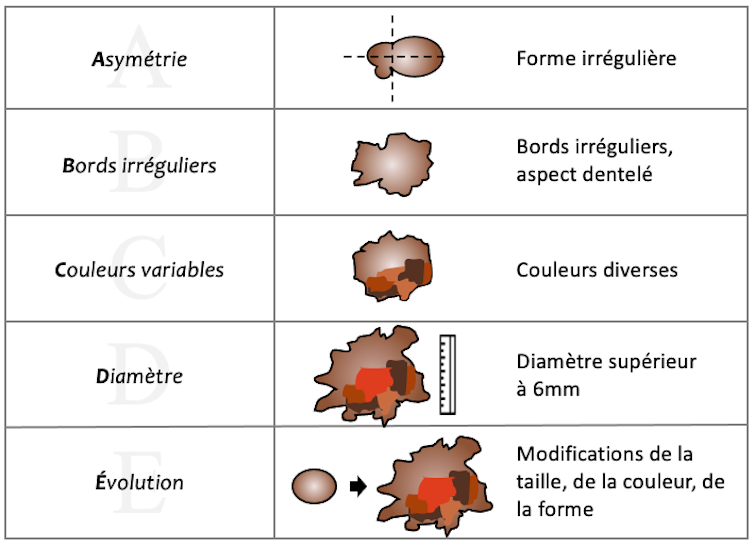
Une tache pigmentaire est considérée comme suspecte si deux de ces critères sont engagés (le critère E étant le plus pertinent).
L’apparition de toutes nouvelles lésions peut aussi représenter un mélanome et doit faire l’objet d’un suivi.
Dans tous les cas, au moindre doute, il est plus prudent de consulter un dermatologue. Ce dernier diagnostiquera le mélanome et/ou réalisera une ablation de la lésion pour la faire analyser en cas de doute.
L’examen anatomopathologique utilise plusieurs types de données. Cliniques d’une part, avec les informations collectées lors des différents examens complémentaires (physique, radios, scanners, etc.). Données pathologiques et hislologiques d’autre part, qui combinent les informations obtenues à partir des biopsies de la tumeur primaire (ses ulcérations, son taux mitotique…), des ganglions lymphatiques et des autres organes.
Il va poser le diagnostic en analysant tous ces éléments, notamment en les comparant avec les indices de Clark et de Breslow, qui ont été corrélées avec le pronostic des patients.
L’indice de Clark est déterminé d’après le niveau de pénétration de la tumeur dans les différentes « couches de la peau ». L’indice de Breslow, basé sur l’épaisseur de la tumeur, est le facteur pronostic le plus important pour estimer le risque métastatique.
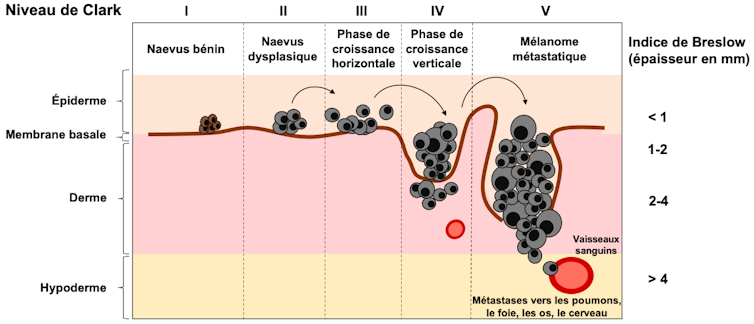
Ces informations aboutiront au classement du mélanome en stade en utilisant des critères définis par un système international appelé AJCC (American Joint Committee on Cancer). Cette classification est particulièrement importante puisqu’elle va déterminer les démarches du traitement.
Quels traitements ?
L’épaisseur du mélanome diagnostiqué est une donnée majeure.
Les mélanomes fins (épaisseur inférieure à 1 mm), diagnostiqués précocement, ne métastaseront généralement pas et seront guéris par une exérèse chirurgicale large (taux de survie à 10 ans de 82 à 97 %).
Par contre, plus le diagnostic est tardif, plus les mélanomes deviennent épais (épaisseur supérieure à 1 mm) et dévastateurs. Le risque est alors accru de développer des métastases ganglionnaires et viscérales (taux de survie à 10 ans de 24 %). Presque tous les organes peuvent être touchés, mais les sites les plus courants sont le poumon, le foie, les os, et le cerveau.
Historiquement, de 10 à 12 % des patients avec un mélanome de stade avancé répondaient à la chimiothérapie, avec une survie médiane de six à neuf mois.
Depuis 2011, des progrès majeurs ont été réalisés dans le traitement du mélanome cutané métastatique avec l’avènement de thérapies ciblées et d’immunothérapies qui ont permis d’améliorer la survie globale des patients significativement :
- Les thérapies ciblées attaquent directement une altération de la cellule tumorale pour l’empêcher de se développer. Le taux de réponse est de 70 % avec une durée de réponse de 13 mois et une survie globale médiane avoisinant les 2 ans.
- Les immunothérapies aident, avec des anticorps monoclonaux, le système immunitaire à reconnaître et détruire les cellules tumorales. Le taux de survie sans progression entre 2 et 4 ans avoisine les 40 %.
L’immunothérapie sera privilégiée en première ligne en cas de mélanome cutané ne pouvant être ôté chirurgicalement ou de métastases, car les taux de réponse sont de 72 %, contre 52 % en thérapies ciblées.
Récemment, l’essai clinique d’une immunothérapie en traitement adjuvant dans les mélanomes de stade III réséqués (enlevés) a montré un gain de survie sans récidive à un an passant de 61 à 75 %, et une réduction du risque de récidive de 46 %, avec peu d’effets indésirables.
Malgré ces avancées, de nombreux patients sont encore en impasse thérapeutique, soit parce qu’ils ne répondent pas aux traitements (résistance dite primaire), soit parce que les tumeurs vont échapper à l’effet de ces traitements (résistance secondaire) et récidiver. Le défi est ainsi de trouver des stratégies thérapeutiques pour prévenir ou surmonter ces résistances.
Corine Bertolotto, Directrice de recherche de l’équipe Biologie et Pathologies des mélanocytes au Centre Méditerranéen de Médecine Moléculaire, Université Côte d’Azur et Céline Pisibon, Doctorante au Centre Méditerranéen de Médecine Moléculaire (C3M, INSERM U1065), Université Côte d’Azur
Cet article est republié à partir de The Conversation sous licence Creative Commons. Lire l’article original.

